电解质钠低怎么补(电解质里钠低)
低钠血症是临床上最为常见的电解质紊乱,在住院患者中的发生率可达15%~30%,在老年人群中低钠血症更为普遍,有文献报道年龄≥60岁的老年人发生低钠血症的平均危险性是13~60岁人群的2.54倍,研究发现在老年医学科就诊的急诊患者中低钠血症的患病率接近50%。
尽管大多数患者症状轻微,但低钠血症的诊治仍需要重视,这是因为:
(1)急性、严重的低钠血症加重患者病情,增加病死率;
(2)合并基础疾病的患者发生低钠血症加重患者病情,预后差,病死率高;
(3)慢性低钠血症纠正过快可引起严重的神经功能损伤以致死亡;
(4)慢性低钠血症可能增加老年人跌倒和骨折的风险,诱发各种基础疾病和并发症,甚至导致死亡。
尽管从20世纪中叶开始对低钠血症有所认识,但时至今日这一常见的电解质紊乱的基本原理仍然没有解析透彻,各种疾病状态下都可能发生低钠血症,诱因和病理生理机制复杂多样,急性和慢性低钠血症的症状和转归大相径庭,以上种种原因导致理想的低钠血症治疗方案至今尚未完全建立。近年来美国和欧洲已相继推出了低钠血症的诊疗指南,我们根据老年人群的特点,制定了老年患者(年龄≥60岁)低钠血症诊治的中国专家建议。
一、定义、分类和病因
(一).定义:
低钠血症是指血清钠低于135 mmol/L,伴或不伴有细胞外液容量改变的临床状况。
老年患者中低钠血症的高发病率主要与以下因素有关:共病发生率增加,经常使用可导致低钠血症的药物以及身体维持水稳态的能力下降,见表1。

(二).分类:
1.根据血渗透压与低钠血症的关系,可将低钠血症分为低渗性低钠血症、等渗性低钠血症和高渗性低钠血症,其中根据细胞外液容量的状况又可将低渗性低钠血症分为低容量性、等容量性和高容量性低钠血症,见表2。
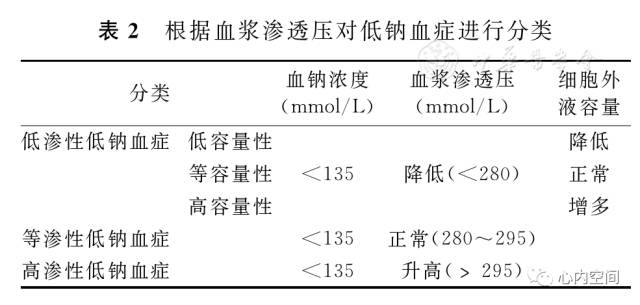
2.血钠水平分类:
(1)血钠130~135 mmol/L为轻度低钠血症;
(2)血钠125~129 mmol/L为中度低钠血症;
(3)血钠
3.根据进展速度分类:
(1)低钠血症存在
(2)低钠血症存在≥48 h为慢性低钠血症;
(3)若不能确定低钠血症存在时间,在除外可引起急性低钠血症的因素(包括手术后期、烦渴、运动、结肠镜检查的准备、应用甲基苯丙胺、催产素、噻嗪类利尿剂、去氨加压素、抗利尿激素及静脉应用环磷酰胺等)后,建议考虑为慢性低钠血症。
4.根据有无临床症状分类:
(1)任何程度的血钠降低伴轻度低钠血症症状定义为轻度症状低钠血症,其包括:注意力不集中、易怒、性格改变、抑郁;
(2)任何程度的血钠降低伴中度低钠血症症状定义为中度症状低钠血症,其症状包括:恶心不伴呕吐、意识模糊、头痛;
(3)任何程度的血钠降低伴重度低钠血症症状定义为严重症状低钠血症,其症状包括呕吐、心脏呼吸窘迫、异常和深度嗜睡、癫痫、昏迷(Glasgow评分≤8分)。
(三).病因:
引起低钠血症的病因较多,见表3,低渗性低钠血症是临床上最常见的低钠血症。

二、诊断、鉴别诊断和发病机制
老年人机体老化,内环境调节机制功能退化,当外环境发生轻微改变或处于饮食不当、疾病、应激状态时,容易发生水、电解质紊乱,由于水、钠代谢关系密切,当出现血钠异常时,首先需考虑有无容量异常。
(一).发病机制:
细胞外液水的相对增多和钠的相对减少导致低钠血症。总的效应是血浆渗透压降低(血钠浓度是血浆渗透压的主要成分),失钠常伴有失水,有效血容量缩减,从而引起非渗透压性抗利尿激素精氨酸加压素(arginine vasopressin,AVP)释放,以增加肾小管对水的重吸收,以免血容量进一步缩减。然而,这种代偿机制又加重了血钠和血浆渗透压的降低。因此低钠血症的根本机制是血浆中的AVP水平不适当升高。
(二).确定低渗性低钠血症:
由于等渗性和高渗性低钠血症不属于真正的血钠水平绝对或相对降低,故需进行鉴别。
1.假性低钠血症:
在血钠测定方法中,由于血液中蛋白质与脂质水平增高增加了分母,使血钠值假性降低。
2.等渗性低钠血症或高渗性低钠血症:
葡萄糖或甘油等高渗透性溶质将细胞内液体转移至细胞外,稀释细胞外溶质,使血钠检测水平降低。高血糖、高脂血症时可直接测定血浆渗透压,并需要鉴别低血钠。
(三).不同低钠血症的机制:
低渗性低钠血症按照血容量的不同、机制、临床表现分为以下三类,见表4。根据不同的特点进行诊断和鉴别诊断对于临床治疗有重要意义。

SIADH是低钠血症首要原因,老年SIADH的病因复杂,见表5。

(四).低钠血症诊断要点:
1.根据实验室检查仅可初步诊断低钠血症,需迅速判断病程、严重程度及收集病史,包括患者的饮食、饮水情况、是否合并急性疾病或基础疾病恶化、是否有恶性肿瘤、内分泌系统疾病、肺部疾病、脑外伤等病史及近期是否应用可能导致低钠血症的药物等。
2.血容量的判断对于鉴别诊断有重要意义。
(1)血容量判断:临床体征观察有无体位性低血压、心率变化、皮肤弹性改变、水肿等,老年患者由于增龄性皮肤改变,合并疾病多及用药种类多,需特别注意各种症状的鉴别诊断。
(2)血流动力学指标:部分老年住院患者,特别是已行中心静脉置管的患者可测定中心静脉压。
(3)实验室检查:尿素氨/肌酐值,脑钠肽值。
(4)血钠、尿钠、必要时测定血尿渗透压及肾素-血管紧张素-醛固酮测定。
(5)补液试验(500~1000 ml生理盐水):试验性治疗以鉴别诊断是否伴有容量不足。
SIADH的重要鉴别诊断是CSW,CSW和SIADH的鉴别点在于CSW低钠血症出现之前先有尿量、尿钠增加和低血容量的表现。SIADH患者本身容量正常,在输注等渗盐水之后尿量和尿钠会立即增加,血钠无明显增加,而CSW患者则有改善,见表6。

3.病史、渗透压和容量的判断对于低钠血症的诊断和鉴别诊断以及指导治疗有重要意义,见图1。
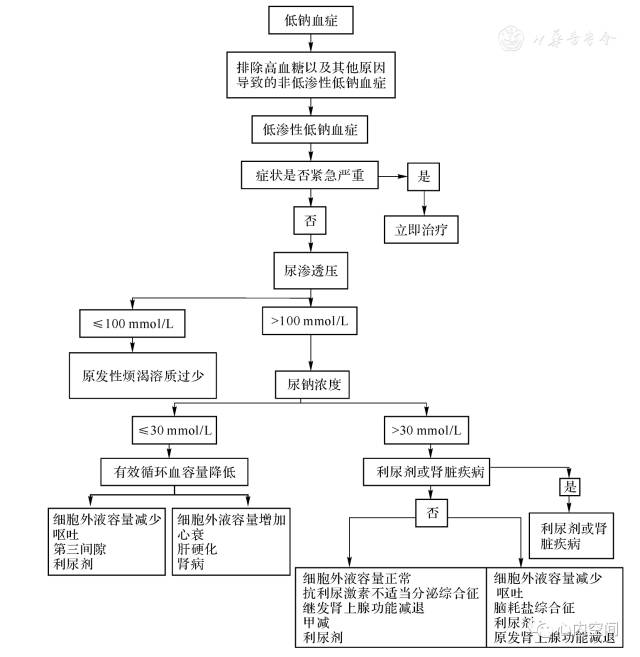
图1
低钠血症诊断流程图
三、治疗
(一).治疗原则:
低钠血症的治疗应根据病因、低钠血症的严重程度、发病快慢等采取不同的处理方法,急性重症的低钠血症应紧急治疗,慢性轻症的低钠血症应慢性治疗。低钠血症的治疗强调个体化,但总的治疗措施包括:对症治疗;寻找病因,治疗原发病,祛除诱因;治疗并发症。
(二).对症治疗:
根据低钠血症发生的急慢性及严重程度,进行个体化的对症处理。
1.严重症状低钠血症的治疗:
(1)严重症状低钠血症需紧急处理,预防脑疝和大脑缺血引起的神经系统损伤。
(2)密切监测生命体征及生化指标,积极寻找低钠血症的原因,停止导致低钠血症的药物及可能因素。
(3)治疗见图2。对于急性严重症状低钠血症,血钠的纠正速度不必严格限制,也不必降低过度纠正引起的血钠升高。
(4)配好3%高渗盐水,以备应急所需;
对于体重异常患者,可考虑2 ml/kg的3%高渗盐水输注,不必限于100 ml;因脑功能恢复需要时间,且应用镇静剂、插管等均会影响判断,因此不必要求重度低钠血症患者症状立即恢复;如果患者同时有低钾血症,纠正低钾血症则可能使血钠增加。
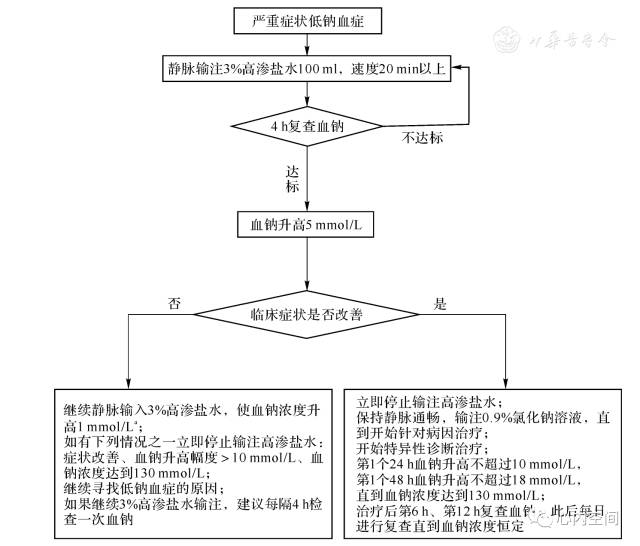
图2
严重症状低钠血症处理流程
2.中度症状低钠血症的治疗:
(1)中度症状低钠血症应给予有限的高渗盐水、等渗盐水、口服钠盐、限水或普坦类药物治疗。
(2)检测血钠浓度,如果血钠浓度增加,但症状不改善,建议寻找其他能解释症状的诊断;如果对因治疗中血钠进行性下降,建议如严重症状低钠血症一样管理。
3.无或轻度症状的慢性低钠血症的治疗:
(1)对于无症状的慢性低钠血症,不推荐以单纯升高血钠浓度为目标的治疗。去除诱因,停用非必需的液体、药物和其他能够导致低钠血症的因素,并根据病因治疗。
(2)监测临床表现和生化指标,根据患者血容量的不同进行相应的治疗,低容量性慢性低钠血症,以恢复细胞外容量治疗为主;高容量性慢性低钠血症,以限制液体量、预防容量超负荷治疗为主。
慢性低钠血症以等容量性低钠血症为主,要明确是水多了还是钠少了,从而采取不同的治疗方法,钠少了补钠,水多了限水利尿。治疗总策略:限水;若患者不能配合限水,需药物治疗。
(3)慢性低钠血症的纠正不宜过快,否则可导致渗透性脱髓鞘综合征(osmotic demyelination syndrome,ODS),这是一种少见的急性非炎性中枢脱髓鞘性疾病,由于慢性低钠血症时脑细胞适应了低渗状态,一旦迅速纠正,血浆渗透压迅速升高造成脑组织脱水而继发脱髓鞘。
①易患ODS的高危因素:血钠浓度≤120 mmol/L和/或低钠血症持续时间>48 h;低钾血症;饮酒;营养不良;肝病晚期。
②治疗目标:每日血钠升高的速度为4~8 mmol/L,24 h小于10 mmol/L,48 h小于18 mmol/L,72 h小于20 mmol/L,直至血钠浓度达到130 mmol/L。老年人实际治疗目标更应保守,即血钠升高速度24 h小于6~8 mmol/L,48 h小于12~14 mmol/L,72 h小于14~16 mmol/L。如果有ODS高危因素,任意24 h血钠纠正不超过5 mmol/L。
4.慢性低钠血症过度纠正处理:
(1)如果24 h血钠增加幅度>10 mmol /L,48 h>18 mmol /L,建议立即采取措施降低血钠并停止积极的补钠治疗;
(2)在严密监测尿量和液体平衡的情况下口服补充水分或输注10 ml/kg 5%葡萄糖溶液,输注速度3 ml·kg·h-1;
(3)持续输液治疗,每小时复测血钠水平,直至血钠降至目标值;
(4)上述处理仍不能改善,可以考虑给予糖皮质激素(如地塞米松4 mg q6h)治疗24~48 h。
(三).对因治疗:
低钠血症绝大多数情况下反映了机体有效渗透压低下的状态,从而引起细胞水肿,出现临床症状。低渗性低钠血症分类及常见病因见表3,若血清中含有其他渗透性物质,如葡萄糖或甘露醇,低钠血症也可发生等渗或高渗状态。
1.等容量性低钠血症的治疗:
等容量低钠血症是老年人最多见的慢性低钠血症,且老年人发生低钠血症往往是多因素的,需综合判断,对因治疗。有引起低钠血症的药物要立即停用,由激素缺乏所致要补充替代治疗。其中SIADH是等容量低钠血症最常见的病因。
SIADH的治疗原则如下:
(1)首先需要完整的实验室检查证实SIADH的诊断,但可以在等待结果期间开始治疗。多数情况下SIADH是慢性低钠血症,治疗应遵循慢性低钠血症的治疗原则。
(2)对轻中度患者限制液体量是最常用、最佳及危害最少的一线治疗,在限制入液期间,密切监测血钠浓度(每4~6 h),直至血钠浓度稳定在>125 mmol/L,其后缓慢升高血钠以防过度纠正。如果患者限制入量24~48 h后无血钠升高迹象,或不能耐受限制液体摄入的治疗,应给予药物治疗。
(3)目前更多应用普坦类药物治疗,患者在最初24~48 h血钠可迅速升高,此时无需限制液体量,患者的口渴和增加摄入液体量可以缓冲血钠升高的速度。
最常用的药物有托伐普坦和考尼伐坦,FDA批准用于等容量和高容量低钠血症患者,欧盟仅批准用于等容量低钠血症患者。托伐普坦因是口服片剂,对老年人应用更为方便,建议起始剂量从7.5 mg起始,如48 h后血钠浓度仍低于135 mmol/L或升高幅度低于5 mmol/L,可加量至15~30 mg。
2.低容量性低钠血症的治疗:
低容量性低钠血症主要是由于失钠、失钾和水相对过多引起,其常见病因见表3,老年患者行动不便、认知功能下降、共病状况、营养不良等因素可导致脱水。治疗的关键是要明确证实存在容量缺失。
(1)遵循慢性低钠血症的治疗原则。主要是以恢复细胞外容量为主,应注意液体复苏后,输注含钾或碱性液体可纠正血钠下降;静脉输注等渗盐水或口服钠盐。
(2)停用噻嗪类利尿剂,应用氢化可的松纠正盐皮质激素缺乏。
(3)CSW是指在颅内病变的进程中,由于钠盐经下丘脑-肾脏途径丢失而以高尿钠、低钠血症、低血容量为临床表现的综合征,可行口服或静脉补钠。当CSW容量缺失纠正后,给予等渗盐水即可。
3.高容量性低钠血症的治疗:
高容量性低钠血症的常见病因见表3,治疗应遵循慢性低钠血症的治疗原则。
(1)限制液体摄入量是第一步的,每日液体摄入量少于尿量和不显性失水的总和。
(2)大多数高容量性低钠血症应避免使用氯化钠片,以防口渴,水摄入增多致水潴留增加加重病情,应予限液+袢利尿剂,以防容量过多。
(3)不能耐受或限制液体不成功,可选择普坦类药物治疗。老年患者应从小剂量开始,托伐普坦7.5 mg/d逐渐加量至15~30 mg/d,应用2~4周后暂停,评估是否需要长期应用。有潜在肝病或肝硬化患者限制应用,严重肾功能不全可能疗效不佳。
(4)对于老年患者,在纠正低钠血症的同时,控制原发病更为重要。
4.治疗并发症:
老年人群低钠血症的原因很多见表3,在纠正低钠血症的同时,积极寻找病因,停止可以导致低钠血症的药物,治疗原发病及并发症。
四、治疗药物介绍
(一).氯化钠:
在低钠血症治疗中,食盐、氯化钠片剂以及0.9%~5.0%的不同渗透压氯化钠溶液都是低钠血症治疗的选择,根据血钠水平的不同、发病的急慢症状的严重程度,低钠血症患者使用氯化钠的剂型和补充途径也不同。
1.食盐:
其主要化学成分是氯化钠,对老年慢性轻度低钠血症患者,可以通过适量增加食盐摄入来提升血钠。
2.氯化钠片:
适用于老年慢性低钠血症患者,轻度或中度低钠血症并且症状轻到中度患者,使用方法:0.9 g口服,1~3次/d,但在严重心功能不全时,经消化道吸收钠的量可能会受到影响。
3.0.9%氯化钠注射液:
等渗溶液,常被用于老年急性低容量性低钠血症伴有临床症状,或无法确认等容还是低容的老年低钠血症患者。使用方法:0.9%氯化钠注射液100 ml, 2~3次/d,但在老年人使用超过5 d以上有升高血压的风险。
4.3%氯化钠注射液:
用于伴有中重度症状的低钠血症,尤其是急性低钠血症患者,可以静脉输入或微量泵泵入,对血钠在120~130 mmol/L的中度缺钠的重度症状患者,酌情使用微量泵以10~15 ml/h的速度静脉补充3%氯化钠溶液;对血钠
5.5%氯化钠注射液:
可以应用于血钠
静脉高渗氯化钠注射液应用过程中尤其需要注意相应的不良反应:高钠血症、ODS、恶心、呕吐、局部皮肤坏死。
(二).非肽类AVP受体拮抗剂:
AVP通过与加压素受体(AVP vasopressin receptor,AVPR)结合发挥作用,目前所知共有三种亚型:VlaR、VlbR和V2R。AVPR拮抗剂能特异性拮抗AVP与受体的结合,尤其与V2R结合时,能发挥保钠、升高血钠的作用。
1.非肽类AVP受体拮抗剂的分类:根据其与受体结合的不同分为选择性AVP受体拮抗剂和非选择性AVP受体拮抗剂。托伐普坦和莫扎伐普坦为选择性AVP受体拮抗剂,考尼伐坦为非选择性AVP受体拮抗剂。非肽类较肽类AVP受体拮抗剂有较强的生物利用度和较长的半衰期。所有非肽类,特别是非选择性的血管加压素拮抗剂药物是细胞色素P450-3A4(CYP3A4)系统的抑制剂,应用血管加压素拮抗剂、特别是非选择性的血管加压素拮抗剂时,需要注意药物的相互作用。
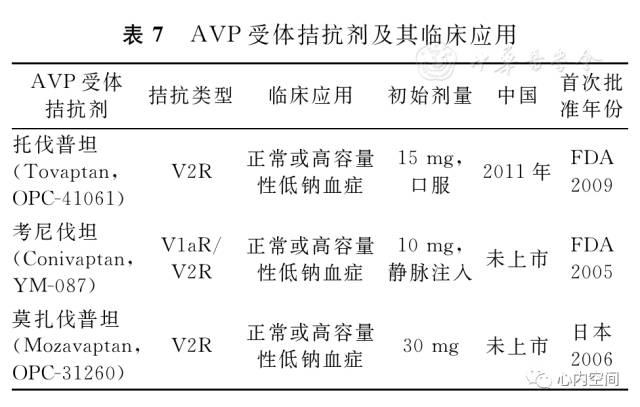
2.低钠血症中非肽类AVP受体拮抗剂的应用,见表7。
(1)托伐普坦(Tolvaptan):托伐普坦是一种非肽类选择性血管加压素V2R拮抗剂,通过抑制血管加压素与肾脏集合管V2受体结合,从而抑制集合管对水的重吸收,发挥利尿保钠作用,不引起明显的电解质丢失,且增强盐皮质激素的保钠作用,临床用于不同原因引起的正常或高容量性低钠血症的治疗。
应用范围:慢性充血性心衰伴低钠血症、正常容量和高容量性低钠血症、SIADH伴低钠血症。
使用方法:口服,1次/d,15 mg/d起始剂量,对虚弱的老年患者可以从7.5 mg/d为起始剂量,48 h后血钠浓度仍低于135 mmol/L可加量至15 mg,维持15 mg/d,大多数情况下第四天左右血钠恢复正常,可减半至7.5 mg维持应用,用药期间不需要限制水的摄入。
不良反应:口感、口渴、小便频繁、头晕、恶心、体位性低血压、高钠血症、而低钾血症、肝损伤、ODS、肝硬化患者的胃肠道出血偶有发生。
注意事项:
①服用托伐普坦时,应考虑其禁忌证,包括低容量性低钠血症、对口渴不敏感或对口渴不能正常反应、与强效CYP3A抑制剂合并应用、无尿症和对托伐普坦过敏;
②不得紧接在其他治疗低钠血症方法后应用普坦类治疗,尤其是应用3% NaCl之后;
③治疗最初24~48 h不限制液体摄入量,如果限制液体量会使血钠纠正过快,且开始治疗的最初24~48 h应每6~8 h监测血钠浓度;
④严重的有症状的低钠血症应该接受3%NaCl治疗,这比普坦类药物纠正血钠更加快速有效。没有足够证据支持普坦类药物在重度(血Na+
⑤服用托伐普坦时,应注意其不适当应用导致ODS、高钠血症及其对患者日常生活的影响,如果发生了过度纠正,应按慢性低钠血症过度纠正的治疗,使血钠降至安全范围;
⑥注意其他的不良反应,如肝损伤,有潜在肝功能异常的均是相对禁忌证,超过1周应用需要监测肝功能,如果怀疑肝损伤是由托伐普坦引起,应迅速停止用药,进行适当的治疗并进行检查以确定可能的因素;
⑦肾功能不全不是禁忌证,无需调整用药,但是其疗效降低;
⑧注意托伐普坦与其他药物的相互作用,如与酮康唑合用可显著增加托伐普坦的暴露量、与地高辛合用时可增加地高辛的暴露量等。
(2)考尼伐坦(Conivaptan)和莫扎伐普坦(Mozavaptan)目前在国内未上市,其主要特点和临床应用见表7。
(三).尿素:
口服尿素后,吸收入血、经肾排泄肾小管里的尿素被引入肾皮质以提高其渗透浓度,促使水分从肾小管渗透回身体再利用。尿素通过溶质性利尿增加了净水的排泄,可有效地治疗SIADH的低钠血症,尿素的口感不佳,可加入蔗糖改善口感。使用方法:30~60 mg/d,口服。老年患者需注意氮质血症的风险,故不推荐应用于肾功能受损的老年患者。
(四).氢化可的松:
肾上腺皮质激素能增加肾小球滤过率和拮抗抗利尿激素的作用,其中氢化可的松除了有较强的糖皮质激素作用外,还兼备部分盐皮质激素的效应。因存在容量负荷过重及高血压的风险,除非明确的肾上腺皮质功能减退合并低钠血症,一般很少在低钠血症中使用,但在老年伴有全身炎症反应综合征的低钠血症患者中可以少量短期应用。使用方法:氢化可的松10 mg,静脉,1次/d,3~5 d。
(五).其他:
5%葡萄糖氯化钠、碳酸氢钠注射液、低剂量袢利尿剂(如呋塞米、醋酸奥曲肽)、地美环素及碳酸锂也可起到不同的升高血钠的作用,当低钠血症伴有血钾降低时,补充血钾,也能有助于血钠的恢复,但地美环素和碳酸锂因其不良反应大不推荐应用于老年患者的低钠血症治疗。
五、血液净化治疗
对于伴有少尿的急、慢性肾衰竭或伴有多器官功能不全及无尿的低钠血症患者,纠正严重的低钠血症可能需要采用血液净化治疗的方法。
1.常规的间断血液透析治疗由于治疗时间短(4~5 h),透析液中钠浓度较高(大约为136~140 mmol/L),治疗过程中血钠和血容量波动较大,不推荐用于严重的低钠血症的治疗。
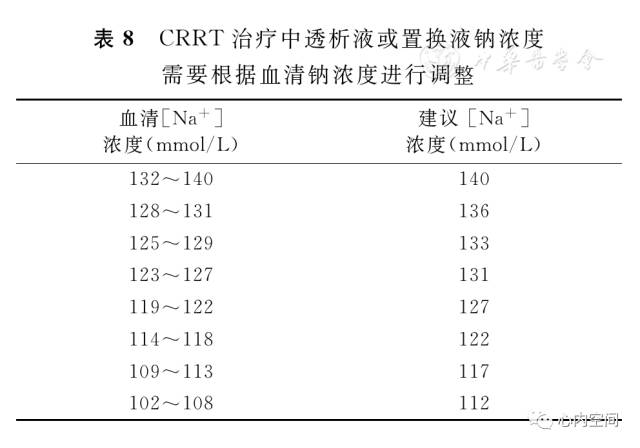
2.临床上通常采用连续性肾脏替代治疗(CRRT)方法治疗严重的低钠血症。尽管有研究认为在CRRT治疗过程中,血钠浓度的变化与患者的病死率没有直接关系,但仍需要根据患者的血钠情况调整透析液或置换液中钠的浓度,见表8,并以每12~24 h递增一个浓度梯度来缓慢纠正低钠血症。
六、预防
老年患者的低钠血症的病因和诱因往往多种因素导致,因此预防老年患者的低钠血症,首先应辨析原因和诱因。
1.老年人慢性低钠血症的发生率高,且缺乏相关症状,因此,对曾经出现低钠血症的老年患者应当定期监测电解质,不要过度限盐或采用”无盐饮食” 。
2.老年低钠血症患者大多数伴有一些基础疾病,如甲状腺、肾上腺皮质功能减退、肿瘤相关性内分泌异常、肺部感染、慢性充血性心力衰竭、神经系统疾病等,因此预防低钠血症的发生,需治疗和改善原发疾病。
3.老年患者用药复杂,而一些药物和低钠血症的发生密切相关,如噻嗪类利尿剂、抗精神病药物、特别是一些抗抑郁药,老年人应用这些药物过程中,更应严密监测血钠浓度,及时减量或停用;避免使用对肾脏、尤其是肾小管有毒性的药物。
4.老年人运动过程中补充等渗液体而非低渗液体能够预防运动相关性低钠血症。
5.胃肠镜检查的消化道准备、碘剂造影后补充大量液体、腹泻、洗胃等,也容易造成低钠血症,因此,补液过程中需要酌情补充等渗溶液。
执笔组成员
执笔组成员(按姓氏汉语拼音排序):李剑(解放军总医院老年内分泌科)、李小鹰(解放军总医院老年心血管内科)、施红(北京医院老年医学部)、武彩娥(解放军总医院老年心血管内科)、张旭(武警总医院机关门诊部保健科)
专家组成员
专家组成员(按姓氏汉语拼音排序):程庆砾(解放军总医院老年肾内科)、樊瑾(解放军总医院老年急诊科)、高学文(内蒙古自治区人民医院干部保健所)、孔俭(吉林大学第一医院干部病房)、李剑(解放军总医院老年内分泌科)、李小鹰(解放军总医院老年心血管内科)、李耘(首都医科大学宣武医院综合科)、刘于红(海军总医院干部综合内科)、齐国先(中国医科大学附属第一医院老年病干诊科)、钱端(中日友好医院干疗科)、施红(北京医院老年医学部)、宋昱(天津泰达国际心血管病医院CCU)、王笑英(吉林省人民医院干部诊疗科)、魏璇(空军总医院干部病房)、武彩娥(解放军总医院老年心血管内科)、杨锐英(宁夏医科大学附属医院心血管内科)、周晓辉(新疆医科大学第一附属医院干部综合内科)、朱平(解放军总医院老年心血管内科)
参考文献【略】

